Активные тренировки бегом не обходятся без травм. Не исключается также защемление камбаловидной мышцы, которая находится на голени. Возникает боль ноющего характера.
Занятия спортом будут приносить пользу только в том случае, если человек изучит свое тело и научится слушать его. Но, если все, же не получилось избежать травмирования мышцы, важно принять решение о правильном лечении, о котором расскажет лечащий врач.
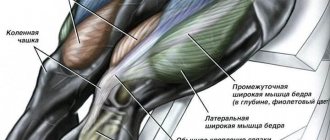
Трехглавая мышца голени формируется из икроножной и камбаловидной мышцы. Именно это воссоединение управляет стопой, приводит ее в движение, сгибает в нужном направлении подошву. Играет большую роль в выполнении прыжков, и разного рода бега, служит мышечным венозным насосом.
Функции
Благодаря трехглавой мышце, человеческая стопа разгибается в подошвенном направлении. При помощи подошвенной, длинной и короткой малоберцовой, задней большеберцовой, мышцы сгибают стопу на голеностопном суставе, когда колено разогнуто, а если колено согнуто подошва сгибается только камбаловидной мышцей.
Данный орган стабилизирует коленный сустав при постуральной, статической и динамической нагрузке. Участвует в незначительной работе сгибания коленного сустава, охватывая тонкую и портняжную мышцы, которые являются противодействием четырехглавой. Основная работа проявляется в беге, езде на велосипеде, прыжках и приседаниях.
Камбаловидная мышца. Где находится
Разделяют 2 функции:
- когда человек прыгает, ноги сгибаются в колени и толчок производится носками, после чего ноги распрямляются – именно здесь задействован орган;
- при распрямлении ног, начинает свое участие икроножная мышца, поэтому прямая обязанность камбаловидной мышцы – распределять и выдерживать нагрузку при ровных ногах.
Когда камбаловидная мышца сокращается, она сжимает тонкие вены, благодаря чему кровь возвращается обратно к сердцу. Работа кровотока заключается в том, что небольшие клапаны противостоят гравитационной тяге, обеспечивая кровяное движение в направлении сердца.
Поэтому процесс возвращения крови, напрямую связан с выталкиванием крови камбаловидной мышцой – из-за этого уникального процесса ее называют “второе сердце”.
Анатомия
Друзья, 14-15 июня в Москве состоится семинар Юрия Сдобникова «Анализ бега, диагностика нарушений. Профилактика и лечение травм нижних конечностей». Узнать подробнее…
Начало и прикрепление
- Мышца начинается от задней поверхности головки и верхней 1/3 тела малоберцовой кости, а также средней 1/3 большеберцовой кости, межкостной перепонки голени, которая располагается между большеберцовой и малоберцовой костями.
- Прикрепляется камбаловидная мышца к пяточной кости (вместе с икроножной мышцей) посредством ахиллова сухожилия.
Функция
- Подошвенное сгибание стопы в голеностопном суставе.
- Когда вы стоите, пяточная кость становится фиксированным началом мышцы и поддерживает вертикальное положение тела.
- Камбаловидная мышца стабилизирует большеберцовую кость относительно пяточной кости, ограничивая движение вперед.
Инервация
- Большеберцовый нерв L4, L5, S1, S2.
Строение
Камбаловидная мышца находится на обратной стороне голени под икровыми “головками”. Мышцу можно назвать одним крупным пучком волокна, который имеет приплюснутую форму.
Креплением служит Ахилесовое сухожилие, которое соприкасается с пяточным бугром кровоснабжающее икроножными артериями.
Виды заболеваний
Боль в камбаловидной мышце имеет симптом универсального характера, которая может быть в разных заболеваниях. Так как кровоснабжение берет начало из подколенных артерий, в толщях мышц образуются эндотелевые полости (суральный синус).
| Стеносолия | Заболевание, которое характеризуется сужающей, сжимающей болью в красной мышце, продолжительностью больше минуты. Охватывает одну часть среднего отдела с наружной или внутренней стороны малоберцовой кости. Проявляется мучительной болью со жжением и онемением. Если прощупывать края мышцы по латеральной и медальной головкам, можно определить гипертонус участка. |
| Полимиозит | Аутоимунное заболевание камбаловидной мышцы, которое проявляется интоксикацией и тупой болью при движении. Мышца становится отечной и болезненной при пальпации, спустя время ощущаются узлы, фиброз, кальцинаты. |
| Миозит | Онкологическое, паразитарное заболевание, осложненное простудой, травмой или перенапряжением. |
| Фибромиалгия | Болезнь аутоимунного происхождения, проявляющаяся интенсивными постоянными болями, выраженной слабостью в камбаловидной мышце, которая находится в ежедневной утренней скованности. |
| Крампи | Кратковременная, локализованная болезненная судорога, которая сдавливает и стягивает мышцу. Сокращение мышц происходит медленно, и длится от 1 секунды до 1 минуты. Причина кроется в нарушении питания нервных окончаний. Судороги возникают ночью или после изнурительных тренировок. |
| Разрыв икроножной мышцы | Симптом разрыва практически невозможно отличить от перенапряжения. Если вовремя не выявить причину боли и давать периодическую нагрузку, мышца может надорваться. Проявляется резкой и острой болью, присутствие чего – то лопнутого или надорванного. |
Симптомы
Патология анатомического органа проявляется таким симптомом как обморочное состояние или отечность ног.
Патологические изменения болезненных ощущений проявляются в таких областях:
- задняя часть икр;
- пятки и подошвы;
- поясница и крестец;
- ступневые суставы;
В основном боль отдает в пяточную зону. Человека может беспокоить нарушение сна и ограничения в движениях, появляется хромота, затрудненная ходьба, ночная ноющая боль, усиленное напряжение.
Функция сгибания стает ограниченной, присутствует притупленная подвижность пальцев ног. Если ограничения в движениях продолжаются, возможны воспаления других частей тела. Работа камбаловидной мышцы может замещаться туловищными мышечными структурами. Может происходить при подъеме на гору, с кресла, наклонах к полу или спуске по лестнице. Симптомы различны по ряду причин.
Боль во время движения
Симптом резкой болевой вспышкой в ноге или ноющей болью в спине, дискомфорт в ягодице. Провоцирует данное состояние длительная неподвижность или сидение, физическая нагрузка, стресс.
Боль при травматизме
Появляется при возникновении разрыва – полного или частичного. Симптомом является опухшая болезненная область. Разрыв может находиться в любой точке камбаловидной мышцы.
Растяжение камбаловидной мышцы, человек может и не ощутить, а болезненные ощущения и отечность проявится через несколько часов. Главное суметь различить разрыв камбаловидной мышцы от других повреждений, которая находится в задней части голени.
Клинические симптомы камбаловидной мышцы проявляют защитную реакцию организма. Боль сигнализирует о том, что нужно защитить конечность от дальнейших нагрузок. Микроразрыв волокна провоцируется развитием воспаления и отечностью мягких тканей.
Поражение камбаловидной мышцы разделяют на 3 степени:
- І степень –проявляется незначительным растяжением в мышечном волокне. Имеет умеренную боль, которая появляется через время после травмирования. Может быть, отек, отклонения в движениях конечностей при усиленной боли или напряжения.
- ІІ степень – разрывается часть волокна. Присутствует острая боль и отек голени. Возможны гематомы. Болит мышца при движениях.
- ІІІ степень – мышца полностью разрывается и отсоединяется от ахиллова сухожилия. Появляются патологические подвижности голеностопа. Характеризуется болевым шоком, образование обширной гематомы. При первых появлениях симптомов во время травмы можно заподозрить о разрыве мышц.
Патология
Добавочная камбаловидная мышца (ДКМ)
ДКМ присутствует у 0.7-5.5% людей и обычно дает о себе знать на втором или третьем десятилетии жизни. Чаще встречается у женщин (соотношение между женщинами и мужчинами составляет 2:1).
ДКМ располагается под икроножной мышцей. Мышца берет начало на уровне задней верхней трети малоберцовой кости (иногда между головкой малоберцовой кости и задней частью тела большеберцовой кости). От места своего начала ДКМ проходит медиально, пока не достигнет ахиллова сухожилия.
Существует несколько различных вариантов прикрепления ДКМ:
- Ахиллово сухожилие.
- Верхняя часть пяточной кости.
- Медиальная часть пяточной кости.
Клиническая картина ДКМ характеризуется болью при физической нагрузке. Однако если пациент бессимптомен, терапия не требуется. Если боль или другой дискомфорт вызваны физическими упражнениями (и мы связываем это с ДКМ), рекомендуется исследование с фасциотомией или иссечением ДКМ (поскольку в некоторых случаях невозможно определить начало и прикрепление ДКМ даже с помощью МРТ).
Растяжение и разрыв
Полный или частичный разрыв (наиболее часто) камбаловидной мышцы происходит, когда мышца растягивается во время ее сокращения (эксцентрическое сокращение). Разрыв во многих случаях происходит в месте прикрепления камбаловидной мышцы к ахиллову сухожилию, что вызывает его воспаление.
Клиническая картина характеризуется болью при активации трехглавой мышцы голени (ходьба на носках, бег, прыжки), при надавливании на ахиллово сухожилие на 4 см выше пяточной кости и его растяжении.
Во всех случаях, когда возникает ощущение «разрыва» или внезапные стреляющие боли в ахилловом сухожилии, следует как можно скорее обратиться за медицинской помощью. Для диагностики лучше использовать ультразвук или магнитно-резонансную томографию.
Всякий раз, когда возникает растяжение/повреждение трехглавой мышцы голени и поражается камбаловидная мышца, то возникает медиальная или латеральная боль, т.е. боль вдоль волокон. При поражении икроножной мышцы боль локализуется по центру трехглавой мышцы. Однако чаще всего обе мышцы поражаются одновременно.
Причины появления заболеваний органа.
Камбаловидная мышца находится в стадии движения, когда разгибается голеностопный сустав и функционирует мышечный венозный насос.
- Боль возникает при физических нагрузках. Если у человека не тренированные мышцы, после бега будут болеть ноги. Это случается потому, что ткани накапливают молочную кислоту во время сильной нагрузки, не успевая, выводиться должным образом, а человеческий организм в свою очередь начинает испытывать болезненные ощущения.
- Боль может появиться при долгом неподвижном или напряженном состоянии. К примеру, в самолете, за рабочим столом, ходьба на носочках. Кровь начинает застаиваться, мышечный насос перестает работать, из – за этого кровь перестает поступать от ног к сердцу. Артерии накапливаются эндотоксинами, нарушается циркуляция и поступление кислорода – это все приводит к сильным болям. Исправить все можно поднятием ног к уровню сердца и выдержать их в таком положении 15-30 мин.
- Если человек работает в одном и том же положении, и эго нельзя изменить, образовывается варикоз конечностей. Только с применением ежедневной профилактики это заболевание можно предупредить. Можно выполнять легкие физические упражнения, или если есть возможность, поднять ноги, положив их на подушку.
- Плоскостопие также является причиной боли в камбаловидной мышце. Форма стоп меняется с возрастом, и ходьба уже становится тяжелой, появляется боль вплоть до области колен. Для решения этой проблемы применяют лечебную физкультуру и носят специализированную обувь для плоскостопия. Но сначала нужно посетить врача.
- Человеческий организм имеет в себе много паразитов, и заселиться могут такие, которые наносят вред здоровью. К таким относят личинки тризинеллеза. Из – за проникновения их в ткани мышц, ощущается сильная боль, аллергия и лихорадка.
- Сильно влияют на самочувствие ног – нервы. При воспалении седалищного нерва, ощущается боль в ягодицах, которая потом опускается вниз. Причины такому явлению разнообразны, но врачи склоняются к сахарному диабету.
- Не редкой причиной возникновения болей в мышцах являются судороги. Происходит сокращения и резкая боль. Это происходит если организм обезводился, не наполнен магнием, калием, кальцием.
- Любая болезнь позвоночника также приводит к мышечной боли, которая начинается с нижних конечностей, но боли при этом в позвонке отсутствуют. Излишний вес в свою очередь влияет на здоровье позвоночника и ног. Поэтому все болезни взаимосвязаны, независимо от возрастных особенностей.
- Целлюлитное воспаление с гнойниками в основном служит причиной боли в ногах. При повреждении кожного покрова, патогенные микроорганизмы проникают в клетки. Поэтому это может привести к резкой боли, высокой температуре, слабости.
Камбаловидная мышца
Именно летом чаще всего приходят клиенты с жалобами на боли в камбаловидной мышце. Даже малейшая травма этой мышцы приводит к сильным и продолжительным болям и, чаще всего, такие травмы получают бегуны. Особенно те, что бегают по холмистой местности.
Камбаловидная мышца (Рис.1) – самая большая и сильная мышца голени. Она настолько сильна, благодаря своему сложному строению. Камбаловидная мышца сверху прикрепляется к головке и верхней трети тела малоберцовой кости по её задней поверхности, а также к линии камбаловидной мышцы большеберцовой кости, а снизу мышца крепится к пяточному бугру ахилловым сухожилием. Она залегает внутри от икроножной мышцы. Эти две мышцы тесно связаны между собой, некоторые их волокна идут параллельно. Некоторые считают эти две мышцы одной структурой, но их функции различаются, и для определения наличия травм нужны специфические для каждой мышцы тесты.
Боль в камбаловидной мышце может ощущаться как боль в глубине голени, в верхней части под коленом. Дискомфорт может ощущаться в конкретной точке или распространяться на область, так как в некоторых случаях может воспаляться целая группа мышечных волокон и причина этому – чрезвычайно большая длина данной мышцы .
Основные причины повреждений
Для травмирования этой мышцы требуется очень большое напряжение. Как было сказано ранее, самое большое напряжение камбаловидная мышца получает при беге в гору, потому что во время такого бега человеку приходится сгибать ноги в коленях больше, чем обычно. Такое же напряжение мышца получает при прыжках в высоту. Большинство людей не умеют правильно приземляться, «прокатываясь» на стопе, и приземляются просто на носки, согнув при этом колени. Со временем мышца изнашивается и, в конце концов, травмируется.
Также на состояние камбаловидной мышцы влияет осанка и походка. Например, если при ходьбе у клиента наблюдается пронация стопы и, к тому же, плоскостопие, давление большей части веса тела приходится на медиальную часть стопы. Это, в свою очередь, смещает давление веса тела с латеральной на медиальную часть камбаловидной мышцы, в результате чего одна часть мышцы получает большую нагрузку, чем другая и, следовательно, появляется дисбаланс в развитии мышечных волокон. Следовательно, когда усилие физиологически направлено на срединную часть мышцы, все части мышцы подвержены травмированию – медиальная часть из-за чрезмерной нагрузки, а латеральная из-за своей слабости.
Также свой «вклад» в травмирование камбаловидной мышцы могут внести голова и шея. Если при ходьбе голова чрезмерно выдвинута вперёд, задняя часть голени выполняет роль компенсатора и получает дополнительную нагрузку. Продолжительное чрезмерное напряжение задней части ног подвергает их повышенному риску получения травм и проявления различных заболеваний скелетной мускулатуры.
Как определить наличие травмы
При травме камбаловидной мышцы человек ощущает тупую ноющую боль во время или сразу после физической активности. Зачастую боль оценивается как «терпимая», но многим людям из-за неё приходится бросать такие виды спорта, как теннис, велосипедный спорт, или бег. По мере прогрессирования заболевания болевые ощущения могут стать настолько интенсивными, что людям становится даже трудно ходить. Мы предлагаем вам три теста, которые помогут определить, является ли травма камбаловидной мышцы истинной причиной боли.
Подъем на носки с согнутыми коленями
Попросите клиента встать голыми стопами на пол, ноги на ширине плеч, стопы параллельно друг другу. Далее клиент должен согнуть колени как можно сильнее, твердо упираясь пятками в пол, спина прямая. Попросите его несколько раз подняться вверх на носках стоп, держа колени согнутыми, отрывая пятки на максимально возможную высоту. При травме камбаловидной мышцы это вызовет дискомфорт или боль.
Подъем на носки на одной ноге с согнутыми коленями
Если первый тест не выявил никаких симптомов травмы, попробуйте следующую вариацию, увеличивающую нагрузку на травмированную область. Попросите клиента встать на одной ноге (на той, в которой наблюдаются болевые ощущения), держась за что-нибудь для равновесия. Далее клиент должен с согнутой в колене ногой подняться на носок, оторвав пятку от пола на максимально возможную высоту. Как говорилось ранее, камбаловидная мышца очень сильна, и один этот тест может не выявить болевых ощущений, особенно если боль у клиента проявляется после пятикилометровой пробежки или получасовой игры в теннис. Если болевых ощущений во время теста не наблюдалось, повторите этот тест сразу после выполнения какой-либо активности, которая обычно является причиной боли, в этом случае выполнение данного теста должно многократно усилить болевые ощущения или дискомфорт. Если тест и в этом случае ничего не показал, скорее всего, причиной боли в этом случае является травма икроножной мышцы.
Тест положения стоп
Попросите клиента встать в привычную позу и тщательно оцените положение его стоп. В идеале они должны находиться параллельно или развернуты наружу максимум на 5 градусов. Если стопы развернуты латерально на 10-20 градусов, их своды могут практически касаться пола. Если клиент сгибает ноги в коленях на 5-6 см вперед, при развернутых наружу стопах колени будут смотреть прямо.
Чтобы снять нагрузку с медиальной части ноги и предотвратить повреждение, необходимо выработать у клиента привычку стоять правильно. Лечение камбаловидной мышцы обычно длительное: чем сильнее напряжение, тем дольше длится период реабилитации.
Самостоятельная тренировка мышцы. Массаж. Фрикционная терапия
Существует множество способов избавиться от болей в камбаловидной мышце. При травмах средней тяжести зачастую достаточно выполнять подъемы на носки с согнутыми в коленях ногами и избегать чрезмерного напряжения. В таком случае восстановление займет несколько месяцев.
Главная ошибка – ранний возврат к привычной активности – до полного восстановления функционирования мышцы.
Фрикционная терапия вместе с массажем ускоряет процесс восстановления, сокращая период выздоровления до 4-6 недель в легких случаях и до 8-12 недель при тяжелых травмах.
При фрикционной терапии клиент должен лежать лицом вниз на массажном столе. Подойдя к столу сбоку, согните ногу клиента в колене до 90 градусов. Поместите его лодыжку на своё плечо, удерживая колено согнутым под углом 90 градусов. Обхватите ногу ладонями так, чтобы кончики ваших пальцев указывали прямо на центр икры, придерживая голень большим пальцем. Переместите кончики пальцев в центр икроножной мышцы для контакта с камбаловидной мышцей. Прилагая давление антериально, двигайтесь горизонтально, от медиальной до латеральной части, на протяжении 1-2 минут. После переместите ладони к другому отделу камбаловидной мышцы, покрывая последовательно всю зону. После 5-6 минут дайте клиенту отдохнуть и снова проделайте то же самое. После данных фрикций сделайте пятиминутный массаж икроножной мышцы.
Упражнения для камбаловидной мышцы
Мы рекомендуем следующие упражнения всем клиентам с травмами камбаловидной мышцы. Их ежедневное выполнение многократно ускоряет выздоровление.
Растяжка
Начните с разминки – ходьба на протяжении пары минут или сгибание и разгибание ног в положении сидя. Далее сядьте на пол и согните одну ногу в колене под углом 90 градусов. Колено должно быть направлено в потолок, а стопа твердо стоять на полу. Убедитесь, что стопа стоит ровно относительно голени (не развернута ни внутрь, ни наружу). Сначала подтяните носок ноги по направлению к голени усилием мышц, после возьмите стопу ладонями и потяните её по направлению к колену (см. рис.) Тяните носок на протяжении двух секунд, после опустите ногу на пол. Не тяните носок дольше двух секунд. Повторите это упражнение 8-10 раз с каждой ногой.
Укрепление камбаловидной мышцы
Встаньте прямо и поднимитесь на носки с согнутыми коленями. Стопы должны располагаться параллельно на ширине плеч. Поднимитесь на носки 3 раза по 10 повторений с небольшим отдыхом между подходами. Если вы почувствуете, что вам легко даются эти три подхода, усложните упражнение – разверните стопы на 45 градусов внутрь и наружу.
Также это упражнение можно усложнить, встав носками на край ступеньки, опуская пятку ниже параллели со стопой. Попробуйте начать упражнение с прямыми ногами и постепенно сгибать ноги в коленях в процессе выполнения.
Последний этап – использование утяжелителей. Вы должны научиться выполнять это упражнение с утяжелителем, стоя на одной ноге, держась за что-нибудь для устойчивости. Это упражнение тренирует не только камбаловидную, но и икроножную мышцу, особенно при согнутых коленях. По мере укрепления мышц клиенту будет все легче и легче выполнять все стадии упражнения с согнутыми в коленях ногами.
Ортопедические изделия
В некоторых случаях ортопед может помочь исправить неправильное положение стоп. Однако это потребует много времени и хорошего терапевта – не все могут себе это позволить.
Есть решение проще – использовать ортопедические изделия (обувь, стельки и т.д.), позволяющие снять напряжение с камбаловидной мышцы, вызванное неправильным положением стоп. Их можно купить в аптеках, обувных магазинах, или заказать в Интернете. Однако для достижения наилучшего терапевтического эффекта обувь или стельки должны быть сделаны на заказ с учетом индивидуальных особенностей строения стопы.
ЗАКЛЮЧЕНИЕ
Для травмирования камбаловидной мышцы необходимо чрезвычайно интенсивное воздействие, а на восстановление может потребоваться очень много времени и терпения. Совмещая фрикционную терапию, массаж, укрепление и растяжку мышцы, можно ускорить процесс восстановления, а исправление неправильного положения стоп поможет избежать травмирования в дальнейшем.
Диагностика
Патология боли камбаловидной мышцы производится клиническими и инструментальными исследованиями. Обратившись к доктору, он исключит причины, которые несут опасность здоровью – поражение тромбофлебитом, тромбозом, онкологическими заболеваниями и разными инфекциями.
Воспаление вен и тромбов определяют ультразвуковой допплерографической системой. Определяется проблемы проходимости крови, а просвечивание трансиллюминацией покажет поврежденные вены. Применение дуплексного ангиосканирования покажет, в каком состоянии тромбы, их возраст, состояние просвета.
Если врач подозревает, что мышцы болят из-за позвоночника, он назначает рентгеновские исследования тазобедренных суставов и тазово-крестцового сочленения. Применяется также магнитно-резонансная томография, а анализ крови покажет процент микроэлементов в крови.
Когда необходимо обратится к врачу
Поход к доктору должен начаться с поликлинического отделения к терапевту. В первую очередь он осматривает пациента, выпишет направление на анализы и другие обследования. Составит предварительное лечение, чтобы снизить болезненность камбаловидной мышцы. После комплексного обследования, врач предпримет дальнейшие действия.
При надобности узкого специалиста, выпишет направление, ведь без предварительных анализов узкий специалист не возьмется обследовать пациента, так как это бессмысленно.
Исходя из вышеупомянутого, выделяют такие симптомы, по каким определяют, когда нужно идти к врачу:
- Сильная боль одной или обеих ног на протяжении 4 и более дней.
- Онемение конечностей, в которых ощущается слабость, жар и холод.
- Болезненное ощущение, которое может отдавать в другую часть тела.
- Кожный покров приобрел бледность и синюшность.
- Постоянно перемерзают и отекают ноги.
- Ограниченные движения с уплотненными мышцами.
- Болезненное сгибание и разгибание суставов.
Профилактика
Во избежание болей в камбаловидной мышце нужно придерживаться некоторых правил:
- Исключается жирная пища при проблемах с сосудами
- Сделать корректировку своего веса
- Ежедневно применять зарядку, которая укрепить мышцы.
- При сидячем образе жизни, важно не забывать об утренней зарядке.
- При тренировках обращать внимания на сигналы своего тела, если присутствует дискомфорт, нужно остановиться.
- Правильно разминаться, начиная разогревание мышц с легкой пробежки.
- После интенсивных тренировок, не забывать о растяжках.
Лекарственные препараты
Камбаловидная мышца находится между костью голени и икроножной мышцой. Если икроножная мышца укорачивается или увеличивается в поперечнике, то она создает давление на камбаловидную мышцу, толкая ее к берцовой кости. Поэтому происходит зажатие камбаловидной мышцы, а дальше следует боль и воспаление.
В зависимости от тяжести травмы могут быть приняты различные меры, которые поддерживают естественный процесс заживления. Если боль в камбаловидной мышце невозможно терпеть применяют медикаментозные препараты. На этот случай существуют кремы и мази, на основе обезболивающего средства.
Лечение в первые три дня может принимать следующие меры:
- Противозастойные мази (эвкалиптовый бальзам, лечебно-спортивная мазь на основе арники).
- Прием противовоспалительных препаратов (Диклак–гель, Меновазин, Фастум-гель). Эти противовоспалительные нестероидные средства наносятся 3 раза в день, применяя втирающие легкие круговые движения. В виде таблеток принимают Финелин, Варфарин.
- Прием лекарств, которые разжижают кровь (Арикстра, Зилт, Плавикс).
- Прием миорелаксантов, снижающих мышечное напряжение (Панкуроний, Мивакурий, Трубокурарин).
По истечению 7 дней после боли лечение должно продолжаться согревающими мазями, такими как Випросал или Бен – гей. Данные средства, стимулирующие микроциркуляцию в тканях, возвращают камбаловидной мышце эластичность. Также поможет преодолеть боль, мазь на основе змеиного яда.
Внутрь также применяются нестероидные, противовоспалительные препараты, группы анальгетиков (Ревмаксикам, Фаниган, Ибупрофен, Мелоксикам).
Дефицит минералов натрия, калия или магния может привести к боли в мышце. Натрий и калий важны для баланса жидкости и функции нервов и мышц. Магний также необходим для нервной, мышечной функции и участвует в энергетическом обмене. Однако минералы не следует принимать без медицинского разъяснения. Здесь необходимо заранее сделать клинический анализ крови.
В настоящее время абсолютное большинство флебологов признают нарушение функции мышечно-венозной «помпы» голени важным звеном патогенеза варикозной болезни нижних конечностей [1—3]. Существенная роль в реализации этого механизма отводится венам, расположенным в толще наиболее крупных мышц голени — икроножной и камбаловидной [4—6]. Учитывая сложные анатомо-физиологические особенности строения мышечных вен голени, их многочисленные связи между собой, с глубокими и поверхностными венами, исследование этих вен представляет известные трудности [7]. Вместе с тем их важная роль в венозной гемодинамике голени свидетельствует об их особом значении в точной диагностике патологических изменений этой части венозной системы [8], которая во всех случаях должна основываться на доскональном знании анатомического строения всей венозной магистрали нижних конечностей.
Однако не только в большинстве руководств по ультразвуковой и рентгенологической диагностике, но и в многочисленных анатомических атласах описание архитектуры внутримышечных вен голени отсутствует [9—14]. Предпринятое ранее авторами изучение особенностей анатомического строения венозного коллектора камбаловидной мышцы основывалось на результатах рентгеноконтрастной флебографии и посмертного препарирования конечностей, которое, безусловно, не позволило воспроизвести точное пространственное расположение и установить все коммуникационные связи внутримышечных вен голени между собой, а также между глубокими и поверхностными венами [4, 15, 16]. По этой причине в качестве основного метода визуализации венозного русла нижних конечностей была использована мультиспиральная компьютерная томография-флебография (МСКТ-флебография) с реконструкцией изображения в 3D-режиме.
Цель исследования — прижизненное изучение особенностей анатомического строения венозного коллектора камбаловидной мышцы с помощью МСКТ-флебографии.
С использованием метода МСКТ-флебографии за период 2015—2018 гг. были обследованы 400 лиц обоих полов с хроническими заболеваниями вен, которые были распределены, в соответствии с международной классификацией СЕАР, следующим образом: С0— 50 (12,5%) человек, С1— 58 (16,5%) лиц, С2—С3— 173 (49,5%) пациента и 119 (34%) лиц имели трофические нарушения (С4—С6).
Исследования выполняли на 128-срезовом мультиспиральном компьютерном томографе Philips Ingenuity CT (Нидерланды) с пакетом программ для обработки изображений Intell Space Portal (Нидерланды) с последующей реконструкцией объемного изображения в 3D-режиме. Изначально с целью стандартизации проведения «нижней» МСКТ-флебографии была разработана собственная методика проведения исследования, отличающаяся от ранее используемых методов четкими временны́ми критериями отсрочки старта сканирования от момента болюсного введения рентгеноконтрастной смеси, количества последовательных сканирований и этапов проведения функциональных тестов [17].
При систематизации полученных данных с целью классификации выявленных закономерностей анатомического строения вен камбаловидной мышцы было использовано подразделение вен на магистральный, сетевой и промежуточный варианты развития (рис. 1).
Рис. 1. Варианты развития венозного коллектора камбаловидной мышцы (схема). Были выделены одиночные и парные стволы с Y- и V-образным делением венозной магистрали на вены 1-го, 2-го и 3-го порядков (рис. 2).
Рис. 2. Классификация вен камбаловидной мышцы (МСКТ-флебография).
К венам 1-го порядка были отнесены магистральные сегменты вен от места впадения внутримышечной вены в глубокую вену до визуально определяемого первого притока. С этого уровня венозная магистраль получала название осевой вены 2-го порядка. Вены 3-го порядка были представлены множественными и наиболее мелкими сосудами, являющимися, по сути, началом всего венозного коллектора. Данные вены рассматривались в качестве основных коммуникантных анастомозов, соединяющих вены камбаловидной мышцы между собой, с венами икроножной мышцы, с глубокими венами или подкожным венозным коллектором. В последнем случае локализация выявленных перфорантов соответствовала общепринятым во флебологии группам: задняя тибиальная, латеральная, паратибиальная, параахилловая и межголовчатая группы.
Для оценки изменчивости формы вен была использована разработанная нами классификация, в соответствии с которой выделяли цилиндрическую (вне зависимости от диаметра вены, но с параллельными стенками сосуда) и фузиформную (веретенообразная) формы с подразделением последней на локальную и протяженную эктазию.
В 400 исследованных нижних конечностях было выявлено 8510 камбаловидных вен.
В результате проведенных исследований венозный коллектор камбаловидной мышцы был представлен одиночными (65%), парными (18%), Y-образными (96%) и V-образными (13%) стволами, имея в 82% случаев смешанный вид.
Магистральные венозные стволы камбаловидных мышц (камбаловидные вены 1-го порядка) были выявлены в 6212 (73%) случаях. Длина магистральных стволов камбаловидных вен цилиндрической формы была подвержена значительным колебаниям от 2 до 8—10 см. Вены камбаловидной мышцы в 70% случаев впадали в заднюю большеберцовую, а в 30% — в малоберцовую вену. При этом диаметр венозных стволов не превышал 0,5 см, угол впадения внутримышечных вен в глубокие вены голени составлял в среднем 30°, клапаны были обнаружены в 100% наблюдений. Связи вен камбаловидной мышцы с передними большеберцовыми венами, а также их впадение в подколенную вену зарегистрированы не были. Осевые вены 2-го порядка были выявлены в 7063 (83%) случаях. Концевые вены 3-го порядка присутствовали во всех случаях и, имея большую разветвленную сеть, прободая мышечную фасцию, устремлялись в сторону задних большеберцовых вен или к расположенным более поверхностно венам икроножной мышцы (визуализация в 92 и 98% наблюдений соответственно). Используя подразделение общей венозной магистрали на вены 1-го, 2-го и 3-го порядков в зависимости от степени присутствия этих вен, выделили магистральный, сетевой и промежуточный варианты развития вен камбаловидной мышцы, в характеристику которых была внесена окончательная ясность. Магистральный вариант развития присутствовал в 63% случаев, он характеризовался присутствием на всем протяжении вплоть до сухожильной части камбаловидной мышцы выраженного магистрального ствола с отходящими от него осевыми венами, имеющими окончание венами 3-го порядка. При сетевом варианте развития (8%) короткий магистральный ствол определялся лишь непосредственно перед впадением венозной магистрали в заднюю большеберцовую вену. В данном случае большая часть венозного коллектора была представлена равнозначными венами. Визуально создавалось впечатление, что при отсутствии осевых вен практически все вены (кроме коротких магистральных стволов) можно было отнести к венам 3-го порядка. Промежуточный вариант развития камбаловидной венозной магистрали встречался в 29% наблюдений. В данном случае происходило классическое поэтапное формирование осевых и магистральных вен на соответствующем проекционном уровне.
Глубина нахождения интрамурального пути магистральных вен в камбаловидной мышце точно не установлена. Однако при анализе в 3 плоскостях можно было заключить, что в 72% наблюдений магистральный ствол был ориентирован в медиальную сторону от средней линии задней поверхности голени, что, видимо, связано с большей функциональной нагрузкой и интенсивной дренажной функцией кровотока в эту вену со стороны бассейна большой подкожной вены. Также с медиальной (внутренней) стороны находилось наибольшее количество связанных с камбаловидными венами перфорантных вен. В 48% наблюдений отчетливая связь отмечалась с косой веной, в 23% — с межсафенной и в 57% — с задней арочной веной, то есть они принадлежали к задней тибиальной группе Коккета (рис. 3).
Рис. 3. Послойная МСКТ-визуализация перфорантных вен задней тибиальной группы, связанных с камбаловидным венозным коллектором.
Типичным местом соединения вен икроножной и камбаловидной мышц являлось место перехода мышечной части икроножной мышцы в сухожильную, что соответствовало в 87% наблюдений средней, а в 13% — нижней трети голени. При этом камбаловидные вены 3-го порядка соединялись с икроножными венами 3-го порядка в 73% наблюдений. В 15% случаев была отмечена прямая связь икроножных вен 3-го порядка с осевыми венами камбаловидной мышцы. Непосредственное соединение камбаловидного венозного коллектора с основным стволом малой подкожной вены отмечено в 63% наблюдений посредством перфорантов параахиллярной группы (рис. 4),
Рис. 4. Мышечные перфоранты венозного коллектора камбаловидной мышцы. в 8% наблюдений — посредством перфорантов междуглавой группы, а в 47% случаев — за счет перфорантных вен латеральной группы (рис. 5).
Рис. 5. Послойная МСКТ-визуализация перфорантных вен латеральной группы, связанных с камбаловидным венозным коллектором.
Анализ изменчивости формы вен камбаловидной мышцы показал, что от общего числа обследованных пациентов цилиндрическая форма вен присутствовала в 35,9% случаев, а в 64,1% наблюдений вены имели фузиформную эктазию различной протяженности. Процентное соотношение присутствия вен указанных форм, а также количество выявленных эктазий в зависимости от протяженности было различным и изменялось от группы пациентов С0—С1 к С4—С6. Так, если среди пациентов с классом С0—С1 в 83,1% случаев вены имели цилиндрическую форму и лишь у 16,9% больных присутствовала фузиформная локальная эктазия, то у пациентов С4—С6 уже цилиндрическая форма была отмечена только в 11,6% наблюдений, а 88,4% больных, то есть большинство, имели фузиформную эктазию, которая почти в половине случаев носила протяженный характер (рис. 6).
Рис. 6. Изменение формы вен камбаловидной мышцы при развитии их эктазии.
Первыми и остающимися до настоящего времени наиболее значимыми работами по изучению возможностей МСКТ-флебографии в исследовании особенностей анатомического строения вен нижних конечностей стали исследования, проведенные французским сосудистым хирургом и анатомом Ж.Ф. Улем, в результате которых был сделан вывод о перспективности нового метода исследования венозной системы нижних конечностей [18—20]. Особую признательность в мире получили исследования, проведенные Ж.Ф. Улем в последние годы по изучению с помощью МСКТ-флебографии функциональной анатомии голеностопной мышечно-венозной помпы с точки зрения участия в венозном оттоке из нижних конечностей перфорантных вен голени и стопы [21]. Однако венозный коллектор, непосредственно расположенный в толще камбаловидной мышцы, этим автором описан не был.
Неясность многих деталей строения камбаловидных вен при существенном значении их в физиологии венозного возврата из нижних конечностей послужила основанием для специального изучения этого вопроса.
В результате проведенных исследований был сделан первый важный вывод о том, что венозный коллектор камбаловидной мышцы является, с одной стороны, самостоятельной структурной единицей, а с другой — чрезвычайно удачно встроенной в общую систему венозного кровообращения голени, являясь, по сути, мощным промежуточным дренажным звеном между поверхностными и глубокими венами с точки зрения функционирования мышечно-венозной помпы голени в целом.
Необходимость отдельного рассмотрения венозных коллекторов икроножной и камбаловидной мышц обусловлена различиями не только их анатомического строения, но и функционального предназначения. Так, камбаловидная мышца имеет длинную веретенообразную форму и участвует в сгибании стопы. Однако, исходя из сравнительного анализа точек фиксации камбаловидной мышцы и глубоких мышц голени, следует отметить преимущественную статическую нагрузку на первые и динамическую — на вторые. Икроножная же мышца относится к типичным двуглавым мышцам, ее основное предназначение состоит в активном и мощном сгибании голени. Закономерно, что степень участия этих мышц и их венозных коллекторов в едином функционировании мышечно-венозной «помпы» голени будет различной и далеко не однозначной.
Венозный коллектор камбаловидной мышцы начинает формироваться путем слияния мелких ветвей 3-го порядка в нижней или средней третях голени, представляющих собой субфасциальные отрезки непрямых перфорантных вен, принадлежащих в 57% случаев к задней тибиальной группе, а также к параахиллярной и латеральной группам в 63 и 47% соответственно. В этих случаях сосудистая сеть представлена равными по диаметру парными венами или одним более крупным стволом и тонкой парной веной. В 73% случаев посредством вен 3-го порядка отмечено коммуникационное соединение камбаловидного венозного коллектора с венами икроножной мышцы в проекции медиальной и латеральной ее головок. Непосредственного соединения подкожных вен с венами камбаловидной мышцы в верхней трети голени, минуя венозный коллектор икроножной мышцы, отмечено не было. В средней и нижней третях голени соединение вен камбаловидной мышцы с подкожными венозными магистралями встречается часто, и происходит это, как было отмечено выше, в 57% случаев в бассейне большой подкожной вены посредством перфорантов задней тибиальной группы, а в 55% случаев — в бассейне малой подкожной вены посредством перфорантов параахиллярной и латеральной групп. Осевые вены 2-го порядка формируются из вен 3-го порядка и представлены одиночными или парными стволами, которые перед впадением в заднюю большеберцовую вену объединяются в 1 или 2 магистральных ствола, протяженность которых может быть различной.
Проведенные исследования показали, что высказанное ранее мнение, что формирование венозного коллектора камбаловидной мышцы возможно по типу гемодинамических дуг открытого типа [4, 7, 22], является неточным. Проследив ход основных венозных магистралей камбаловидной мышцы в режиме 3D в 3 плоскостях, мы наблюдали внутримышечный венозный коллектор на всем протяжении и сделали вывод о закрытости гемодинамических дуг в 97,3% наблюдений. Это уточнение позволило заключить, что внутримышечные вены голени не являются просто вспомогательными притоками глубоких вен, основное предназначение которых заключается в обеспечении оттока из мышечного массива голени, а исполняют важную роль дренирующего механизма, функционирование которого с гемодинамической точки зрения строится на совместной и в большинстве случаев одномоментной работе венозных коллекторов икроножной и камбаловидной мышц, удивительным образом и гармонично встроенных в общую систему венозного кровотока нижних конечностей.
Полученные нами данные об особенностях анатомического строения внутримышечных вен голени с помощью прижизненной визуализации их с помощью МСКТ-флебографии могут быть использованы специалистами ультразвуковой диагностики при описании анатомической картины нарушений венозной гемодинамики.
Расширение знаний об особенностях строения вен икроножной и камбаловидной мышц и их топографии позволит детализировать и более точно интерпретировать данные ультразвукового дуплексного сканирования врачами-флебологами.
Кроме того, полученные сведения станут отправной точкой в уже начатых нами исследованиях о влиянии развивающейся эктазии внутримышечных вен голени на формирование и прогрессирование хронической венозной недостаточности нижних конечностей с различной венозной патологией.
МСКТ-флебография является наиболее информативным методом прижизненной визуализации венозной системы нижних конечностей, хотя следует признать, что сам метод является инвазивным и дорогостоящим, поэтому не может широко использоваться в повседневной практике. Однако полученные и накопленные с его помощью уточнения о строении венозных коллекторов голени могут оказать помощь в построении более точных практических алгоритмов в решении диагностических задач при использовании неинвазивных методов для планирования оптимальных лечебных программ и прогнозирования результатов лечения пациентов с хронической венозной недостаточностью нижних конечностей, обусловленной варикозной болезнью или окклюзионными поражениями.
Сведения об авторах
Санников А.Б. — к.м.н., доцент кафедры дополнительного профессионального образования специалистов здравоохранения Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия; https://orcid.org/0000-0003-1792-2434; е-mail
Емельяненко В.М. — д.м.н., проф., зав. кафедрой дополнительного профессионального образования специалистов здравоохранения Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России; https://orcid.org/0000-0003-0909-1693
Рачков М.А. — зав. отделением лучевых методов диагностики Первого клинического медицинского центра; https://orcid.org/0000-0002-7674-8221
Дроздова И.В. — врач функциональной диагностики Медицинского ; https://orcid.org/0000-0002-2430-053Х
Автор, ответственный
запереписку:
Санников Александр Борисович — https://orcid.org/0000-0003-1792-2434; е-mail
Как цитировать:
Санников А.Б., Емельяненко В.М., Рачков М.А., Дроздова И.В. Анатомическое строение венозного коллектора камбаловидной мышцы по данным мультиспиральной компьютерной томографии-флебографии. Оперативная хирургия и клиническая анатомия (Пироговский научный журнал).
2019;3(2):4-12. https://doi.org/10.17116/operhirurg201930214
Народные методы
Нетрадиционная медицина также имеет важное место в лечении болевого синдрома мышц. Распространенными методами являются ножные ванны с мятой, цветами липы или мелиссы. Также готовят мази и втирают их в больное место на ночь.
- Смешивают яичный желток (1), скипидар (1ч. л.), яблочный уксус (1ч. л.). Все смешивают до густой консистенции. Мазь можно использовать сразу после приготовления. Втирают на ночь и укутывают теплым махровым платком.
- Снять боль в мышцах можно с помощью капустного листа и соды. Лист измельчить на мясорубке, добавить 2 ч. л. соды, перемешать. Компресс прикладывают 2 раза в день на 20-30 мин.
- Смешать барсучий жир (1ст. л.), мед (1ст. л.) и скипидар (1 ч. л.). Все перемешивается и втирается в болезненные мышцы.
При жжении в камбаловидной мышце используют компресс на воде и спирте, в соотношениях 1:1. Повязку прикладывают на 30 мин, 2 раза в день.
Согревающим эффектом обладает перцовая настойка, которую также применяют для согревания камбаловидной мышцы. Набор для настаивания можно приобрести в аптеке или сделать самостоятельно в домашних условиях.
Для этого потребуется:
- красный перец чили измельченный (2 шт.);
- мед (2ст. л.);
- самогон (250 мл);
- сельдерей, укроп и тмин используются в сухом виде по 2 ст. л.
Все смешивается и настаивается 5 дней в темном, прохладном месте. После взболтнуть и процедить. Используют в виде примочек по 15 мин., утром и вечером.
Применяют лечебную ванну с добавлением хвои, ромашки. Лечебные растения ценны своими маслами, витаминами и аминокислотами. Они снимают воспаление и нормализуют кровоснабжение тканей, снимают утомление, напряжение и обеспечивает тонус мышц.
Ванны с солью Эпсома помогут регулировать нервные сигналы в организм, ведь действие соли равняется естественному мышечному релаксанту. Благодаря соли уменьшается боль и снимается отечность. В теплую воду добавляют 1/2 ст. соли и опускают ноги на 15-20 мин.
Конский каштан часто используется в натуральных средствах при заболеваниях вен, так как он обеспечивает облегчение, и профилактическое действие. Каменный клевер-еще одно эффективное средство.
Трава обладает антитромботическим действием, способствует кровообращению и оказывает противозастойное действие — все это идет на пользу венам. Окопник обладает сходными свойствами и используется как в мазях, так и в чае. Однако, следует отметить, что эффективные травы не подходят для длительной терапии.
Невропатия седалищного нерва. Синдром грушевидной мышцы
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004). Причины развития невропатического болевого синдрома могут быть различными: сахарный диабет, паранеопластические процессы, ВИЧ, герпес, хронический алкоголизм (А. М. Вейн, 1997; И. А. Строков, А. Н. Баринов, 2002).
При поражении периферической нервной системы выделяют два типа боли: дизестезическую и трункальную. Поверхностная дизестезическая боль обычно наблюдается у пациентов с преимущественным поражением малых нервных волокон. Трункальная боль встречается при компрессии спинно-мозговых корешков и туннельных невропатиях.
У пациентов с этим видом болевого синдрома невозможно выбрать оптимальную стратегию лечения без идентификации патофизиологических механизмов. Поэтому при определении тактики терапии необходимо учитывать локализацию, характер и выраженность клинических проявлений болевого синдрома.
Под компрессионно-ишемической (туннельной) невропатией понимают невоспалительные поражения периферического нерва, развивающиеся под влиянием компрессии или ишемических воздействий.
В зоне компрессии соответствующего нерва нередко находят болезненные уплотнения или утолщения тканей, приводящие к существенному сужению костно-связочно-мышечных влагалищ, через которые проходят нервно-сосудистые стволы.
В настоящее время известно множество вариантов компрессионных невропатий. Их клиническая картина складывается из трех синдромов: вертебрального (в случаях участия одноименного фактора), неврального периферического, рефлекторно-миотонического или дистрофического. Вертебральный синдром на любом этапе обострения, и даже в стадии ремиссии, может вызывать изменения в стенках «туннеля». Миодистрофический очаг, выступающий в качестве реализующего звена, обусловливает невропатию на фоне своего клинического пика. Неврологическая картина компрессионных невропатий складывается из симптомов поражения той или иной выраженности в соответствующих мио- и дерматомах. Диагноз компрессионных невропатий ставится при наличии болей и парестезий в зоне иннервации данного нерва, двигательных и чувствительных расстройств, а также болезненности в зоне рецепторов соответствующего канала и вибрационного симптома Тинеля. При затруднениях в диагностике используются электронейромиографические исследования: определяются поражения периферического нейрона, соответствующего данному нерву, и степень уменьшения скорости проведения импульса по нерву дистальнее места его компрессии. Синдром грушевидной мышцы — самая распространенная туннельная невропатия. Патологическое напряжение грушевидной мышцы при компрессии корешка L5 или S1, а также при неудачных инъекциях лекарственных веществ ведет к сдавливанию седалищного нерва (или его ветвей при высоком отхождении) и сопровождающих его сосудов в подгрушевидном пространстве.
Для выбора правильной стратегии терапии необходимо четко знать основные клинические симптомы поражения той или иной области. Основные клинические проявления поражения нервов крестцового сплетения:
- компрессия нервов в области таза или выше ягодичной складки;
- синдром грушевидной мышцы;
- поражение седалищного нерва ниже выхода из малого таза (на уровне бедра и ниже) или поражения седалищного нерва в полости малого таза;
- синдром седалищного нерва;
- синдром большеберцового нерва;
- синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра;
- синдром верхнего ягодичного нерва;
- синдром нижнего ягодичного нерва.
Наиболее трудны в плане диагностики поражения в области таза или выше ягодичной складки — из-за наличия соматической или гинекологической патологии у пациентов. Клинические симптомы поражения в области таза или выше ягодичной складки складываются из следующих вариантов нарушений двигательных и чувствительных функций.
- Снижение и выпадение функции n. peroneus и n. tibialis communis, паралич стопы и пальцев, утрата ахиллова и подошвенного рефлексов, гипестезия (анестезия) голени и стопы.
- Снижение или выпадение функции двуглавой мышцы бедра, полуперепончатой и полусухожильной мышц, ведущее к нарушению функции сгибания голени.
- Снижение или выпадение функции заднего кожного нерва бедра, ведущее к гипестезии (анестезии) по задней поверхности бедра.
- Затруднение при наружной ротации бедра.
- Наличие положительных симптомов Ласега, Бонне.
- Наличие вазомоторных и трофических расстройств (гипо-, гипергидроз, образование трофических язв в области пятки и наружного края стопы, изменение роста ногтей, гипо- и гипертрихоз).
Поражение седалищного нерва на уровне подгрушевидного отверстия может наблюдаться в двух вариантах:
- поражение ствола самого седалищного нерва;
- синдром грушевидной мышцы.
Для компрессии седалищного нерва и идущих рядом сосудов характерны следующие клинические проявления: ощущение постоянной тяжести в ноге, боли тупого, «мозжащего» характера. При кашле и чихании усиления болей не наблюдается. Отсутствует атрофия ягодичной мускулатуры. Зона гипестезии не распространяется выше коленного сустава.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе. Часто синдром грушевидной мышцы регистрируется в гинекологической практике. При синдроме грушевидной мышцы возможно:
- сдавление седалищного нерва между измененной грушевидной мышцей и крестцово-остистой связкой;
- сдавление седалищного нерва измененной грушевидной мышцей при прохождении нерва через саму мышцу (вариант развития седалищного нерва).
Клиническая картина синдрома грушевидной мышцы состоит из локальных симптомов и симптомов сдавления седалищного нерва. К локальным относится ноющая, тянущая, «мозжащая» боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках; несколько стихает в положении лежа и сидя с разведенными ногами. При хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне–Бобровниковой) грушевидная мышца. При перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги (симптом Виленкина). Клиническая картина сдавления сосудов и седалищного нерва в подгрушевидном пространстве складывается из топографо-анатомических «взаимоотношений» его больше- и малоберцовых ветвей с окружающими структурами. Боли при компрессии седалищного нерва носят тупой, «мозжащий» характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения), с иррадиацией по всей ноге или преимущественно по зоне иннервации больше- и малоберцовых нервов. Провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации. Иногда снижаются ахиллов рефлекс, поверхностная чувствительность. При преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени. В них появляются боли при ходьбе, при пробе Ласега. Пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах. У некоторых больных сдавление нижней ягодичной артерии и сосудов самого седалищного нерва сопровождается резким переходящим спазмом сосудов ноги, приводящим к перемежающейся хромоте. Пациент вынужден при ходьбе останавливаться, садиться или ложиться. Кожа ноги при этом бледнеет. После отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ. Таким образом, кроме перемежающейся хромоты при облитерирующем эндартериите существует также подгрушевидная перемежающаяся хромота. Важным диагностическим тестом является инфильтрация грушевидной мышцы новокаином с оценкой возникающих при этом положительных сдвигов. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Распознать указанный синдром помогают определенные мануальные тесты.
- Наличие болезненности при пальпации верхневнутренней области большого вертела бедренной кости (место прикрепления грушевидной мышцы).
- Болезненность при пальпации нижнего отдела крестцово-подвздошного сочленения — проекция места прикрепления грушевидной мышцы.
- Пассивное приведение бедра с одновременной ротацией его внутрь (симптом Бонне-Бобровниковой; симптом Бонне).
- Тест на исследование крестцово-остистой связки, позволяющий одновременно диагностировать состояние крестцово-остистой и подвздошно-крестцовой связок.
- Поколачивание по ягодице (с больной стороны). При этом возникает боль, распространяющаяся по задней поверхности бедра.
- Симптом Гроссмана. При ударе молоточком или сложенными пальцами по нижнепоясничным или верхнекрестцовым остистым отросткам происходит сокращение ягодичных мышц.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Значительное уменьшение или исчезновение болей по ходу седалищного нерва может рассматриваться как динамический тест, показывающий, что боли обусловлены компрессионным воздействием спазмированной мышцы.
Поражения седалищного нерва
Поражения седалищного нерва ниже выхода из малого таза (на уровне бедра и ниже) или в полости малого таза характеризуют следующие признаки.
- Нарушение сгибания ноги в коленном суставе (парез полусухожильной, полуперепончатой и двуглавой мышц бедра).
- Специфическая походка: выпрямленная нога выносится при ходьбе вперед (вследствие преобладания тонуса мышцы-антагониста четырехглавой мышцы бедра).
- Выпрямление ноги в коленном суставе — сокращение антагониста (четырехглавая мышца бедра).
- Отсутствие активных движений в стопе и пальцах в результате их пареза.
- Атрофия парализованных мышц, которая часто маскирует пастозность конечности.
- Гипестезия по задненаружной поверхности голени, тылу стопы, подошве и пальцам.
- Нарушение мышечно-суставной чувствительности в голеностопном суставе и в межфаланговых суставах пальцев стопы.
- Отсутствие вибрационной чувствительности в области наружной лодыжки.
- Болезненность по ходу седалищного нерва — в точках Валле и Гара.
- Положительный симптом Ласега.
- Снижение или исчезновение ахиллова и подошвенного рефлексов.
- Наличие жгучих болей, усиливающихся при опускании ноги.
Кроме вышеописанных клинических симптомов, вероятно развитие вазомоторных и трофических расстройств: повышение кожной температуры на пораженной ноге. Голень и стопа становятся холодными и цианотичными. Часто на подошве обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз. Появляются изменения цвета и формы ногтей, трофические нарушения на пятке, тыльной поверхности пальцев, наружном крае стопы, регистрируется снижение силы, а также атрофия мышц стопы и голени. Больной не может встать на носки или на пятки. Для определения начального поражения седалищного нерва можно использовать тест на определение силы полусухожильной, полуперепончатой и двуглавой мышц бедра.
Синдром седалищного нерва (ишемически-компрессионная невропатия седалищного нерва). В зависимости от уровня (высоты) поражения возможны разные варианты синдрома седалищного нерва.
Очень высокий уровень поражения (в тазу или выше ягодичной складки) характеризуется: параличом стопы и пальцев, утратой ахиллова и подошвенного рефлексов; анестезией (гипестезией) почти всей голени и стопы, кроме зоны n. sapheni; выпадением функций двуглавой мышцы бедра, полусухожильной, полуперепончатой мышц; гипестезией (анестезией) по задненаружной поверхности бедра; невозможностью вращения бедра кнаружи; наличием положительных симптомов натяжения (Ласега, Бонне); наличием вазомоторных и трофических расстройств (гипер- или гипотрихоз, гипо- или гипергидроз, изменение роста ногтей, образование трофических язв в области пятки и наружного края стопы).
Поражение на уровне подгрушевидного отверстия складывается из двух групп симптомов — поражения самой грушевидной мышцы и седалищного нерва. К первой группе симптомов относят: болезненность при пальпации верхневнутренней части большого вертела бедра (места прикрепления грушевидной мышцы к капсуле этого сочленения); болезненность при пальпации в нижней части крестцово-подвздошного сочленения; симптом Бонне (пассивное приведение бедра с ротацией его внутрь, вызывающее боли в ягодичной области, реже — в зоне иннервации седалищного нерва); болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы. Ко второй группе относятся симптомы сдавления седалищного нерва и сосудов. Болезненные ощущения при компрессии седалищного нерва характеризуются чувством постоянной тяжести в ноге, тупым, «мозжащим» характером боли, отсутствием усиления болей при кашле и чихании, а также атрофии ягодичной мускулатуры, зона гипестезии не поднимается выше коленного сустава.
Поражение на уровне бедра (ниже выхода из малого таза) и до уровня деления на мало- и большеберцовый нервы характеризуется: нарушением сгибания ноги в коленном суставе; специфической походкой; отсутствием активных движений в стопе и пальцах, которые умеренно отвисают; присоединяющейся через 2–3 нед атрофией парализованных мышц, часто маскирующей пастозность ноги; гипестезией (анестезией) по задненаружной поверхности голени, тылу стопы, подошве и пальцам; нарушением суставно-мышечной чувствительности в голеностопном суставе и в межфаланговых суставах пальцев стопы; отсутствием вибрационной чувствительности на наружной лодыжке; болезненностью по ходу седалищного нерва — в точках Валле и Гара; положительным симптомом Ласега; исчезновением ахиллова и подошвенного рефлексов.
Синдром неполного повреждения седалищного нерва характеризуется наличием болей каузалгического характера («жгучие» боли, усиливаются при опускании ноги, провоцируются легким прикосновением); резкими вазомоторными и трофическими расстройствами (первые 2–3 нед кожная температура на больной ноге на 3–5 °С выше («горячая кожа»), чем на здоровой, в дальнейшем голень и стопа становятся холодными и цианотичными). Часто на подошвенной поверхности обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз, изменения формы, цвета и темпа роста ногтей. Иногда возникают трофические язвы на пятке, наружном крае стопы, тыльной поверхности пальцев. На рентгенограммах выявляются остеопороз и декальцификация костей стопы.
Синдром начального поражения седалищного нерва может быть диагностирован путем использования тестов для определения силы полусухожильной и полуперепончатых мышц.
Синдром седалищного нерва появляется чаще всего в результате поражения этого нерва по механизму туннельного синдрома при вовлечении в патологический процесс грушевидной мышцы. Ствол седалищного нерва может поражаться при ранениях, переломах костей таза, при воспалительных и онкологических заболеваниях малого таза, при поражениях и заболеваниях ягодичной области, крестцово-подвздошного сочленения и тазобедренного сустава. При синдроме седалищного нерва дифференциальный диагноз часто приходится проводить с дискогенным компрессионным радикулитом LV–SII (табл.).
Синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра. Полный синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра характеризуется нарушением ротации бедра кнаружи. Синдром частичного поражения указанной группы нервов может диагностироваться на основании использования тестов для определения объема движений и силы обследуемого.
Синдром верхнего ягодичного нерва. Полный синдром верхнего ягодичного нерва характеризуется нарушением отведения бедра с частичным нарушением ротации последнего, затруднением поддержания вертикального положения туловища. При двустороннем параличе указанных мышц больному трудно стоять (стоит неустойчиво) и ходить (появляется так называемая «утиная походка» с переваливанием с бока на бок). Синдром частичного поражения верхнего ягодичного нерва можно выявить с помощью теста, определяющего силу ягодичных мышц. По степени снижения силы по сравнению со здоровой стороной делается заключение о частичном поражении верхнего ягодичного нерва.
Синдром нижнего ягодичного нерва. Полный синдром нижнего ягодичного нерва характеризуется затруднением разгибания ноги в тазобедренном суставе, а в положении стоя — затруднением выпрямления наклоненного таза (таз наклонен вперед, при этом в поясничном отделе позвоночника наблюдается компенсаторный лордоз). Затруднены вставание из положения сидя, подъем по лестнице, бег, прыжки. При длительном поражении указанного нерва отмечаются гипотония и гипотрофия ягодичных мышц. Синдром частичного поражения нижнего ягодичного нерва может диагностироваться с помощью теста для определения силы большой ягодичной мышцы. По степени снижения объема и силы указанного движения (и в сравнении их со здоровой стороной) делают заключение о степени нарушения функций нижнего ягодичного нерва.
Лечение
Терапия невропатии седалищного нерва требует знания этиологических и патогенетических механизмов развития заболевания. Тактика лечения зависит от тяжести и скорости прогрессирования заболевания. Патогенетическая терапия должна быть направлена на устранение патологического процесса и его отдаленных последствий. В остальных случаях лечение должно быть симптоматическим. Его цель — продление стойкой ремиссии и повышение качества жизни пациентов. Основным критерием оптимального лечебного воздействия на пациента является сочетание медикаментозных и немедикаментозных методов. Среди последних лидируют физиотерапевтические методики и методы постизометрической релаксации.
При нарушении функции мышц тазового пояса и нижней конечности рекомендуется использовать одну из техник мануальной терапии — постизометрическое расслабление (ПИР), т. е. растяжение спазмированной мышцы до ее физиологической длины после максимального напряжения. Основными принципами медикаментозной терапии поражений периферической нервной системы являются раннее начало лечения, снятие болевого синдрома, сочетание патогенетической и симптоматической терапии. Патогенетическая терапия направлена в первую очередь на борьбу с оксидантным стрессом, воздействием на микроциркуляторное русло, улучшение кровоснабжения пораженного участка, снятие признаков нейрогенного воспаления. С этой целью применяются антиоксидантные, вазоактивные и нестероидные противовоспалительные препараты (НПВП). Сложность медикаментозной терапии связана в большинстве случаев с запутанной анатомо-физиологической иерархией структур, вовлеченных в патологический процесс. Отчасти это обусловлено строением и функционированием структур пояснично-крестцового сплетения. В то же время базисным механизмом, лежащим в основе развития невропатии, является четкая корреляция между компрессией и ишемией нерва и развитием оксидантного стресса.
Оксидантный стресс — нарушение равновесия между продукцией свободных радикалов и активностью антиоксидантных систем. Развившийся дисбаланс приводит к усиленной продукции соединений (нейротрансмиттеров), выделяющихся поврежденными тканями: гистамин, серотонин, АТФ, лейкотриены, интерлейкины, простагландины, окись азота и т. д. Они приводят к развитию нейрогенного воспаления, увеличивая проницаемость сосудистой стенки, а также способствуют высвобождению тучными клетками и лейкоцитами простагландина E2, цитокинов и биогенных аминов, повышая возбудимость ноцицепторов.
В настоящее время появились клинические работы, посвященные использованию препаратов, улучшающих реологические свойства крови и эндотелийзависимые реакции стенки сосудов у пациентов с компрессионными невропатиями. Такие препараты, как производные тиоктовой кислоты (тиогамма, тиоктацид) и гинкго билоба (танакан), успешно применяются с целью уменьшения проявлений оксидантного стресса. Однако патогенетически более обосновано применение лекарственных средств, обладающих поливалентным механизмом действия (церебролизин, актовегин).
Приоритетность использования актовегина обусловлена возможностью его назначения для проведения лечебных блокад, хорошей сочетаемостью с другими лекарственными средствами. При компрессионно-ишемических невропатиях, как в острой, так и в подострой стадиях заболевания, целесообразно применение актовегина, особенно при отсутствии эффекта от других способов лечения. Назначается капельное введение 200 мг препарата в течение 5 дней, с последующим переходом на пероральное применение.
В механизмах развития заболеваний периферической нервной системы важное место занимают нарушения гемодинамики в структурах периферической нервной системы, ишемия, расстройство микроциркуляции, нарушения энергообмена в ишемизированных нейронах со снижением аэробного энергообмена, метаболизма АТФ, утилизации кислорода, глюкозы. Патологические процессы, протекающие в нервных волокнах при невропатиях, требуют коррекции вазоактивными препаратами. С целью улучшения процессов микроциркуляции и активизации процессов обмена и гликолиза у пациентов с туннельными невропатиями применяются кавинтон, галидор, трентал, инстенон.
Инстенон — комбинированный препарат нейропротекторного действия, включающий вазоактивный агент из группы пуриновых производных, влияющий на состояние восходящей ретикулярной формации и корково-подкорковые взаимоотношения, а также процессы тканевого дыхания в условиях гипоксии, физиологические механизмы ауторегуляции церебрального и системного кровотока. При невропатиях инстенон применяют внутривенно капельно 2 мл в 200 мл физиологического раствора, в течение 2 ч, 5–10 процедур на курс. Затем продолжается пероральный прием инстенона форте по 1 таблетке 3 раза в день в течение месяца. При невропатиях с симпатологическим синдромом показано применение инстенона по 2 мл внутримышечно 1 раз в сутки в течение 10 дней. При компрессионно-ишемических (туннельных) невропатиях используется аналогичная методика. Это способствует улучшению микроциркуляции и метаболизма в ишемизированном нерве. Особенно хороший эффект отмечается при сочетанном применении актовегина (капельно) и инстенона (внутримышечные инъекции или пероральное применение).
Галидор (бенциклана фумарат) — препарат, имеющий широкий спектр действия, что обусловлено блокадой фосфодиэстеразы, антисеротониновым эффектом, кальциевым антагонизмом. Галидор назначается в суточной дозе 400 мг в течение 10–14 дней.
Трентал (пентоксифиллин) применяют по 400 мг 2–3 раза в сутки внутрь или 100–300 мг внутривенно капельно в 250 мл физиологического раствора.
Назначение комбинированных препаратов, включающих большие дозы витамина В, противовоспалительных средств и гормонов, нецелесообразно.
Средствами первого ряда для снятия болевого синдрома остаются НПВП. Основной механизм действия НПВП — ингибирование циклооксигеназы (ЦОГ-1, ЦОГ-2) — ключевого фермента каскада метаболизма арахидоновой кислоты, приводящего к синтезу простагландинов, простациклинов и тромбоксанов. В связи с тем, что метаболизм ЦОГ играет главную роль в индукции боли в очаге воспаления и передаче ноцицептивной импульсации в спинной мозг, НПВП широко используются в неврологической практике. Имеются данные о том, что их принимают 300 млн пациентов (Г. Я. Шварц, 2002).
Все противовоспалительные средства оказывают собственно противовоспалительное, анальгезирующее и жаропонижающее действие, способны тормозить миграцию нейтрофилов в очаг воспаления и агрегацию тромбоцитов, а также активно связываться с белками сыворотки крови. Различия в действии НПВП носят количественный характер (Г. Я. Шварц, 2002), но именно они обусловливают выраженность терапевтического воздействия, переносимость и вероятность развития побочных эффектов у больных. Высокая гастротоксичность НПВП, коррелирующая с выраженностью их саногенетического действия, связана с неизбирательным ингибированием обеих изоформ циклооксигеназы. В связи с этим для лечения выраженных болевых синдромов, в том числе длительного, необходимы препараты, обладающие противовоспалительным и анальгезирующим действиями при минимальных гастротоксических реакциях. Наиболее известное и эффективное лекарственное средство из этой группы — ксефокам (лорноксикам).
Ксефокам — препарат с выраженным антиангинальным действием, которое достигается за счет сочетания противовоспалительного и сильного обезболивающего эффектов. Он является на сегодняшний день одним из наиболее эффективных и безопасных современных анальгетиков, что подтверждено клиническими исследованиями. Эффективность перорального применения по схеме: 1-й день — 16 и 8 мг; 2–4-й дни — 8 мг 2 раза в день, 5-й день — 8 мг/сут — при острых болях в спине достоверно доказана. Анальгетический эффект в дозе 2–16 мг 2 раза в сутки в несколько раз выше, чем у напраксена. При туннельных невропатиях рекомендуется использование препарата в дозе 16–32 мг. Курс лечения составляет не менее 5 дней при одноразовой ежедневной процедуре. Рекомендуется применение препарата ксефокам для лечения синдрома грушевидной мышцы по следующей методике: утром — внутримышечно 8 мг, вечером — 8–16 мг внутрь, в течение 5–10 дней, что позволяет добиться быстрого и точного воздействия на очаг воспаления при полном обезболивании с минимальным риском развития побочных реакций. Возможно проведение регионарных внутримышечных блокад в паравертебральную область по 8 мг на 4 мл 5% раствора глюкозы ежедневно в течение 3–8 дней. Симптоматическая терапия — метод выбора для купирования алгических проявлений. Наиболее часто для лечения туннельных невропатий используются лечебные блокады с анестетиками. Стойкий болевой синдром длительностью более 3 нед свидетельствует о хронизации процесса. Хроническая боль — сложная терапевтическая проблема, требующая индивидуального подхода.
В первую очередь необходимо исключить другие причины возникновения боли, после чего целесообразно назначение антидепрессантов.
М. В. Путилина, доктор медицинских наук, профессор РГМУ, Москва
Прочие методы
Камбаловидная мышца находится время от времени в сократительных процессах. Данная реакция сопровождается болями и отеками. Норадреналин высвобождается и образовывается нервно – мышечный фермент. Узкий специалист определит метод лечения исходя из типа болезни.
- Массаж. Производится только специалистом, который снимет перенапряжение. Делают массаж после снятия очагов воспаления. Домашний массаж в этом вопросе не помощник, так как он только облегчит симптомы.
- Физиотерапевтические мероприятия. Этим методом лечится миалгия. Применяют электрофорез в составе с хлоридом кальция. В исключениях используется электростимуляция мышц и тепловая процедура.
- Гимнастические упражнения. Улучшают состояние мускулов во время неподвижной работы. Физкультурные движения назначаются специалистом.
- Мануальная терапия. Самый эффективный метод лечения мышц, распространенный в Китае.
Применяя фрикционную терапию, процесс выздоровления камбаловидной мышцы ускоряется. Пациент ложится вниз лицом на специальный стол в массажном кабинете. Массажист сгибает ногу на 90 градусов. После этого лодыжка массажиста помещается на плечо пациента, но колено при этом должно быть согнуто.
Далее обхватывается нога руками, а кончики пальцев должны смотреть на икру. Голень придерживается большим пальцем. Потом делается обхват согнутой в колене ноги пациента массажистом для осуществления плавных круговых движений ногой в согнутом положении. Лечение такими процедурами продолжается 15-20 минут.
Кинезиотепирование – еще один эффективный метод лечения хронических воспалений мышц и травм. Ограничивает нагрузку по отношению травмированного участка, заживляет и восстанавливает клеточное строение мышечных волокон.
Накладывается тейп по направлению волокон всех около камбаловидных мускулов, так как она расположена топографически под икроножной мышцой, в связи с этим именно ее тейпирование иногда невозможно.
Также используют терапию ударно – волнового комплекса. Благодаря специальному препарату, терапия генерирует инфразвуковую волну. Волны проникают в пораженные ткани, и усиливает кровоток, снимает отек и воспаление.
Обычно достаточно 5-7 сеансов, один из которых продолжается не более 15 мин. Противопоказаниями к такой терапии являются: опухоль, беременность. После процедуры обычно перестают болеть.
При первой стадии боли пациенту требуется покой. Приложить на больное место лед на 15 мин., через каждый час, который обертывается полотенцем, во избежание внутреннего кровотечения.
Прилечь на кровать и приподнять ноги, положив их на подушки. Умеренная травма хорошо поддается лечению с помощью растягивающих упражнений, которые улучшают кровообращение мышце.
Врачом могут быть приписаны миорелаксанты, которые убирают спазм мышц и витамины группы В, укрепляющий нервы. Часто спортсмены применяют мануальную терапию, с помощью которой полностью снимается боль мышц, зажатость и сокращение.
Упражнения на икроножные мышцы
Мы уже знаем, что икроножные мышцы наиболее активны, когда человек занимает положение стоя и его ноги прямые. Отсюда вытекает главное условие для тренировки икроножных мышц – прямые ноги в положении стоя.
Подъемы на носки стоя
Самым популярным и, так сказать, базовым упражнением на икры являются подъемы на носки стоя. Для этого упражнения подойдет как специальный тренажер, так и тренажер Смита.
Можно использовать подставку под носки, так и нет, но я рекомендую ее использовать. Высота подставки должна быть такая, чтобы в нижней точке пятники никогда не касались пола. Не обязательно специально опускаться как можно ниже, вполне хватит небольшого растяжения в нижней точке. Подставка позволяет увеличить амплитуду движения, которая в упражнениях на голень весьма небольшая.
Ноги в коленном суставе могут быть как абсолютно прямыми, так и немного согнутыми. Спину следует держать прямо, сильно выпячивать таз назад не стоит. В общем, гриф на плечах должен быть на одной линии с носками.
Подъемы на носки стоя можно делать и с гантелями. В этом варианте исполнения нужно одной рукой держаться за опору для сохранения равновесия, а в другой держать гантелю. Проработка каждой голени осуществляется попеременно.
Подъемы на носки стоя в наклоне («ослик»)
Интересным и эффективным упражнением являются подъемы на носки стоя в наклоне или так называемый «ослик». Для выполнения этого упражнения нужно наклонить корпус вперед, оставляя ноги прямыми. Существенным недостатком этого упражнения является то, что нагрузка на икры недостаточно велика и ничего не остается, как посадить себе на спину партнера и осуществлять подъемы с ним. Но даже с партнером нагрузка может быть недостаточной. Поэтому отличной заменой этого упражнения будет жим носками в тренажере для жима ногами. Плюсы очевидны – нет нагрузки на спину и широкая регулировка степени нагрузки. Такие тренажеры стоят практически в каждом фитнес клубе.
Возможные осложнения
Чтобы не произошел разрыв мышцы, необходимо постоянно разминать их перед тренировкой. Самое опасное в разрыве мышц то, что без правильно оказанной лечебной помощи хирурга камбаловидная мышца может, не правильно срастись и быть в смещенном месте.
Также образовываются хронические дефекты, которые нельзя устранить и излечить, даже при помощи хирурга. Поэтому пройдя диагностику и лечение мышц можно своевременно восстановить жизнедеятельность камбаловидной мышцы, чтобы снова наслаждаться тренировками.
При возникновении сильных болезненных ощущений обязательно нужно обращаться к врачу. Благодаря комплексному лечению, которое находится в стадии терапии лекарственными препаратами, лечебной гимнастики и массажа, камбаловидная мышца восстановится в кротчайшие сроки и без осложнений.
Интересный прием
Существует еще один интересный тренировочный прием, который поможет вам «пробить» упрямую голень. Это отдых-пауза. Лично я прибегаю к этому приему в последнем подходе в упражнении на голень. Выполнив 4 подхода по 10 повторений, я схожу с подставки, отдыхаю 15 секунд, затем вновь встаю на подставку и выполняю несколько повторений, обычно получается около семи. Затем я снова отдыхаю 15 секунд и все повторяю заново, пока количество повторений не снизится до трех. Так как голень очень выносливая группа мышц, то количество таких подходов будет довольно большое. Мне требуется подходов 6-7 чтобы число повторений снизилось с семи до трех. После такой экзекуции голень приятно крепатурит несколько дней.